Mobile Stroke Unit beim Schlaganfall: Effekt lässt sich durch KI vorhersagen

(Bild: Tunatura/Shutterstock.com)
Beim Schlaganfall zählt jede Minute. Wie sich mit der Mobile Stroke Unit im Ernstfall wertvolle Zeit gewinnen lässt, erklärt Neurologe Georg Royl im Interview.
Mobile Stroke Units (MSU) helfen im Falle eines Schlaganfalls, wie auch eine Metaanalyse in der Fachzeitschrift JAMA Neurology zeigt [1]. Weltweit gibt es zahlreiche MSU-Projekte, in Deutschland bislang nur in Berlin und im Saarland. Woran das liegen könnte, erklärt der Neurologe Prof. Georg Royl vom Uniklinikum Schleswig-Holstein Campus Lübeck im Gespräch mit heise online.
Er hat gemeinsam mit der KI-Technologieberatung Plan D im Raum Lübeck untersucht, wo eine solche MSU stationiert werden kann, um Schlaganfallpatienten der Region optimal zu helfen. Plan D hat dabei das Schlaganfall-Risiko mithilfe der Zensusdaten modelliert und die Fahrzeiten entsprechend kalkuliert. Laut Plan D [2] konnte der Einfluss einer MSU-Einheit "aus Zensusdaten, Google Maps API und ML simuliert und optimiert werden".
heise online: Was können wir uns eigentlich unter einer Mobile Stroke Unit vorstellen?

Georg Royl: Die MSU ist ein Konzept zur schnelleren Versorgung eines Schlaganfalls. Der Schlaganfall ist die dritthäufigste Todesursache in Deutschland und der häufigste Grund für eine Behinderung und Pflegebedürftigkeit im Erwachsenenalter und damit eine für die Gesellschaft relevante Erkrankung.
Bei den Schlaganfällen müssen wir unterscheiden: Es gibt die Schlaganfälle, die entstehen, weil ein Bluterguss im Gehirn passiert. Deutlich häufiger sind Schlaganfälle, die entstehen, weil an einer Stelle im Gehirn ein Blutgefäß verstopft ist und das Gewebe dort nicht versorgt wird. Dabei fällt zuerst die entsprechende Hirnfunktion aus, weil die Nervenzellen nicht mehr genug Energie haben, um zu arbeiten. In vielen Fällen kommt es zur kompletten Lähmung einer Körperseite, oft auch zu einer Sprachstörung. Die Zellen gehen auf eine Art Stand-by-Modus, können aber reaktiviert werden, wenn die Blutversorgung rechtzeitig wieder hergestellt wird.
Dafür gibt es zwei Therapiemöglichkeiten. Einerseits eine starke Blutverdünnung. Das Medikament ist so stark, dass es Gerinnsel auflösen kann. Gerade bei den schweren Schlaganfällen reicht das alleine oft nicht aus. Dann wird durch einen Spezialisten, einen Neuroradiologen, ein Katheter – ähnlich wie beim Herzkatheter – bis zu dem verschlossenen Blutgefäß vorgeführt. Mit verschiedenen Aufsätzen kann dann das verbleibende Blutgerinnsel mechanisch entfernt werden.
Beide Therapien gibt es, mal wird nur die eine gemacht, mal die andere und manchmal beide nacheinander. Im Grunde ist das so ein bisschen wie Klempnern, nur statt einer Rohrverstopfung wird eine Blutgefäßverstopfung behoben.
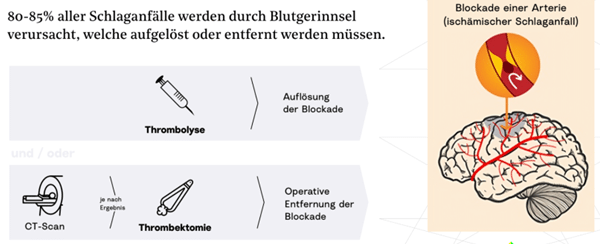
(Bild: Plan D)
Thrombolyse und Thrombektomie stellen den Blutfluss zum Gehirn wieder her, nutzen aber unterschiedliche Methoden und Zeitfenster. Die medikamentöse Thrombolyse löst Gerinnsel auf und muss meist innerhalb von 4,5 Stunden erfolgen.
Die mechanische Thrombektomie entfernt Gerinnsel direkt und ist bis zu 24 Stunden nach Symptombeginn möglich. Thrombolyse eignet sich für mehr Patienten, Thrombektomie für größere Gerinnsel.
Wie kann die Mobile Stroke Unit (MSU) die Behandlungszeiten bei Schlaganfällen verkürzen und damit die Erholungschancen der Patienten verbessern?
Die Therapien müssen so schnell wie möglich erfolgen, damit möglichst wenige oder im besten Fall gar keine Nervenzellen absterben. Da kommt jetzt die Mobile Stroke Unit (MSU) ins Spiel. Es handelt sich hier um ein spezialisiertes Fahrzeug, das einen Computertomographen an Bord hat. Im Grunde könnte man das "Rohrfrei-Medikament", also die Thrombolyse, sofort verabreichen, wenn der Patient gelähmt ist und nicht mehr spricht. Es gibt allerdings Schlaganfälle, die durch einen Bluterguss im Gehirn hervorgerufen werden – das sind etwa ein Fünftel.
Dann ist es so, dass dort die gleichen Symptome vorliegen, aber diese entstehen nicht aufgrund der blockierten Blutversorgung, sondern weil dort plötzlich ein blauer Fleck entstanden ist, der auf das Nervengewebe drückt. Wenn ich bei dieser Art von Blutung, die eigentlich aufhören soll, ein blutverdünnendes Medikament gebe, dann verschlimmert es die Situation. Deswegen muss ich vorher genau wissen, wodurch der Schlaganfall verursacht wird, ob durch die Blutung oder durch das Gerinnsel. Dafür ist die Computertomografie (CT) notwendig.
Aber sind CTs nicht normalerweise nur in Krankenhäusern vorhanden?
Ja, normalerweise gibt es CTs nur im Krankenhaus. Ein CT ist dafür gedacht, den gesamten Körper zu untersuchen. Bei der MSU müssen wir Platz sparen, daher kommt dort ein kleines mobiles CT für den Kopf zum Einsatz. Die Kollegen in Berlin haben gezeigt [3], dass sich durch eine MSU eine halbe Stunde Zeit [4] sparen lässt. Vor allem konnte aber kürzlich in zwei großen Studien gezeigt werden, dass die Wahrscheinlichkeit für ein Leben ohne Behinderung deutlich höher war, wenn der Schlaganfall mithilfe einer MSU behandelt wurde.
Wie wird in der MSU entschieden, welche Patienten eine weiterführende Behandlung benötigen, und welche Rolle spielt dabei die Technik?
Die Thrombektomie kann nicht in der MSU durchgeführt werden, aber es wird dort untersucht, ob dieser Patient eine Thrombektomie benötigt. Wenn ja, kann ich mit der MSU direkt in eine Klinik fahren, die eine Thrombektomie durchführen kann. Es gibt Kliniken, die Schlaganfälle behandeln, die Thrombektomie aber nicht oder nicht immer vor Ort verfügbar haben. In unserem Schlaganfallnetzwerk rufen uns die behandelnden Ärzte dann an und wir übernehmen den Patienten zeitnah.
Umwege kosten wertvolle Zeit
Leider kostet der Umweg über die erste Klinik wertvolle Zeit. Die schweren, bedrohlichen Schlaganfälle, die eine Thrombektomie benötigen, könnten auf einer MSU direkt identifiziert werden. Auch die Thrombolyse kann an Bord begonnen werden. Auf diese Weise können diese Fälle direkt in das geeignete Zentrum gebracht werden, in dem zu diesem Zeitpunkt eine Thrombektomie durchgeführt werden kann.
Es gibt auch den Fall, dass bei der CT-Untersuchung in der MSU festgestellt wird, dass der Patient kein Gerinnsel, sondern eine Hirnblutung hat. Bei einer Hirnblutung ist es wiederum gut, wenn der Patient direkt in eine Klinik mit Neurochirurgie gebracht wird, in der auch operiert werden kann. Auch eine solche Abteilung gibt es nur in größeren Zentren. Eine MSU erlaubt hier eine schnelle Triage, also eine Prüfung, ob der Patient lieber in die nächstgelegene Klinik oder besser in das eventuell weiter entfernte größere Schlaganfallzentrum gebracht werden sollte.
Was die Technik betrifft, so ist das Herzstück einer MSU das CT an Bord. Darüber hinaus unterscheiden sich die MSU-Modelle dahingehend, ob noch ein eigenes Minilabor an Bord ist, ob ein Neurologe mit zum Team gehört und wie ausgebaut die telemedizinische Anbindung ist.
Wie wird die schnelle und effektive Diagnose durch die MSU sichergestellt, und welche Herausforderungen gibt es dabei?
Zum einen geht es darum, die CT-Diagnostik so schnell wie möglich durchzuführen und befunden zu lassen. Hier ist auch eine gute mobile Datenkommunikation notwendig, mit mindestens 4G-Standard. Zum anderen muss die MSU so schnell wie möglich beim richtigen Patienten sein. Das heißt, dass der Schlaganfall bei der Alarmierung der 112 durch telefonische Algorithmen mit bestimmten Stichworten so gut wie möglich erkannt wird. Und es heißt auch, dass die MSU an einem optimalen Standort stationiert sein sollte, von dem aus sie den größten Effekt auf das Einzugsgebiet hat. Hier setzt unsere Studie [5] mit Plan D an.
Der Effekt hängt dabei von vielen Faktoren ab, wie zum Beispiel von der Bevölkerungsdichte und dem Altersprofil der Bevölkerung. Aber auch Faktoren wie die Entfernung zu den nächstgelegenen Kliniken und Rettungswagen und die Art und Schwere der Schlaganfälle, die in der Region zu erwarten sind, spielen eine Rolle.
Wo gibt es im Moment MSUs?
Es gibt mehr als 30 MSU-Projekte weltweit. Die meisten davon in den USA und in Europa, aber auch in Argentinien, Australien, China und Qatar. Allerdings ist eine MSU im Moment noch kein Fahrzeug, das man einfach so kaufen kann. Im Wesentlichen muss eine MSU erstmal entwickelt und meistens auch an die verschiedenen Bedarfe angepasst werden. Das ist noch kein Markt, bei dem Anbieter die Fahrzeuge in Serie produzieren. Aktuell baut da jeder mehr oder weinger sein eigenes Fahrzeug.
Worüber werden die CT-Bilder dann verschickt?
Über das normale Handynetz. Dafür gibt es spezialisierte, zugelassene Systeme, die den geforderten Standards an Datenschutz und Bildqualität genügen.
Sie haben mit Kolleginnen und Kollegen in Roskilde in Dänemark untersucht, welche Effekte eine MSU auf die Zeiten bis zur Schlaganfalltherapie haben würde. Warum ist es gut, sich hier zusammenzutun?
Die Zusammenarbeit kam auf Initiative von Roskilde zustande, die die Idee zu einem sogenannten "Cross Border Projekt" hatten. Dabei kommt uns zugute, dass die jeweiligen Regionen, um die es hier geht – also Ostholstein südlich des Fehmarnbelts und die Region Seeland nördlich davon – eine ähnliche Bevölkerungsdichte und -struktur aufweisen. Gleichzeitig war der Vergleich interessant, weil die dänische Region eine sehr zentralisierte Kliniklandschaft aufweist. Sie enthält eine große Primärklinik, die eine Thrombolyse durchführen kann und einen Patienten dann gegebenenfalls in ein Thrombektomiezentrum weiterverlegt.
In unserem Fall war das anders. Es gibt sieben solcher Primärkliniken mit sehr unterschiedlichen Fallzahlen, die aber eben oft näher am betroffenen Patienten liegen. Die Fragen waren also: Wo sollte eine MSU in der jeweiligen Studienregion am besten stationiert werden und wie wirkt sie sich auf die unterschiedlichen Strukturen innerhalb der Regionen aus? Die EU bietet für solche Projekte spezielle Förderungen an, sodass wir hier im Rahmen des Förderprogramms "Interreg5a [6]" eine Unterstützung erhalten haben. Die Zusammenarbeit ist sehr erfreulich und wir lernen viel voneinander.
Wie sind Sie vorgegangen?
Zunächst einmal wollten wir den Pfad der einzelnen Patienten so genau wie möglich beschreiben. Hierfür hat eine Doktorandin, Susanna Bluhm, Rettungsdienst-Protokolle von Patienten analysiert, die in einem Primärkrankenhaus lysiert wurden und dann zur Thrombektomie verlegt wurden. Wichtig waren dabei die genauen Ortskoordinaten des Auffindeortes und des Primärkrankenhauses, außerdem die jeweiligen Anfahrts- und Abfahrtszeiten des ersten Transportes in das Primärkrankenhaus und des zweiten Transportes in das Thrombektomiezentrum.
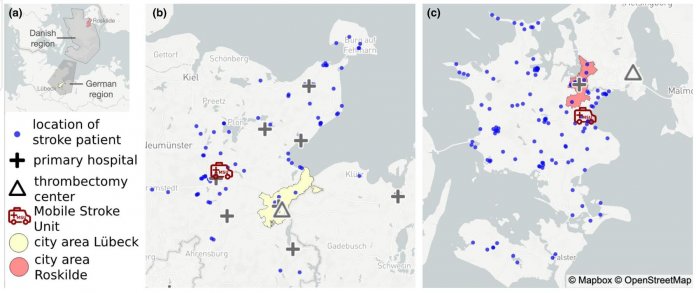
(Bild: Royl et al.)
Weiterhin wurde festgehalten, wann die Thrombolyse und wann die Thrombektomie begonnen wurde. Am Schluss hatte die Doktorandin 80 Patienten in der deutschen Studienregion und 122 in der dänischen. Eingeflossen sind auch Alter, Geschlecht und die Schwere des Schlaganfalls, da sie einen Einfluss darauf haben, wie sich eine Beschleunigung der Therapie auf den Ausgang des Schlaganfalls auswirkt. So haben wir den Ist-Zustand beschrieben. In einem zweiten Schritt haben wir dann simuliert, wie viel Zeit eine MSU bis zum Beginn von Thrombolyse und Thrombektomie sparen würde.
Da kommt jetzt auch maschinelles Lernen ins Spiel?
Ja. Das Start-up Plan D [7] hat uns hier unterstützt und mittels der "Nelder Mead"-Methode, einem KI-Verfahren, die komplexe Frage geklärt, wo die MSU stehen muss, damit sie – über alle Patienten hinweg – die größte Zeitersparnis und den größten Effekt für die Region mit sich bringt.
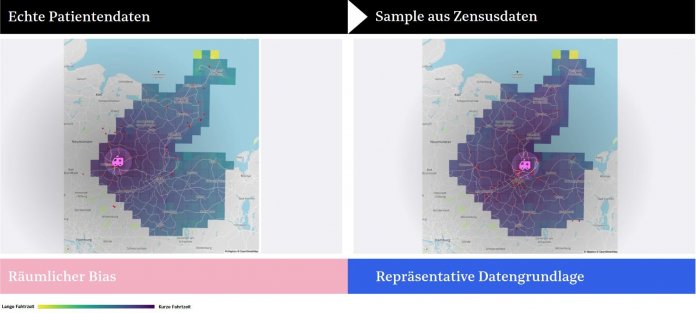
(Bild: Plan D)
Mit dieser Simulation konnten wir dann genau ausrechnen, dass innerhalb der deutschen Region die Thrombolyse im Mittel 7 Minuten schneller und die Thrombektomie 32 Minuten schneller starten konnte. In Dänemark war der Effekt noch größer. Bis zur Thrombolyse wurden 20 Minuten, bis zur Thrombektomie 43 Minuten eingespart. Das ist bei Schlaganfallpatienten sehr viel wertvolle Zeit. Es gibt Berechnungen, dass bei einem der häufigen schweren Schlaganfallarten mit jeder Minute ohne Therapie zwei Millionen Nervenzellen für immer zerstört bleiben.
Was heißt das konkret, wie kann man sich den Effekt einer MSU in Zahlen vorstellen?
Eine gängige gesundheitsökonomische Größe sind die "Disability adjusted life years", auch DALYs abgekürzt. Dahinter verbirgt sich die Anzahl von durch Behinderung oder Tod verlorenen Lebensjahren, die durch eine medizinische Maßnahme abgewendet werden. Es gibt sehr genaue Berechnungen, wie viel behinderungsfreie Lebenszeit eine Minute Zeitersparnis in der Schlaganfalltherapie rettet. Diese sind beeinflusst durch die Art der Schlaganfalltherapie – die Thrombektomie hat einen größeren Effekt als die Thrombolyse –, das Geschlecht, das Alter und die Schwere des Schlaganfalls. Der jährliche Gesamteffekt hängt dann wiederum davon ab, wie viele Patienten die MSU in einem Jahr behandelt. Wir haben ihn für einen variablen Bereich von Thrombolysen und Thrombektomien errechnet.
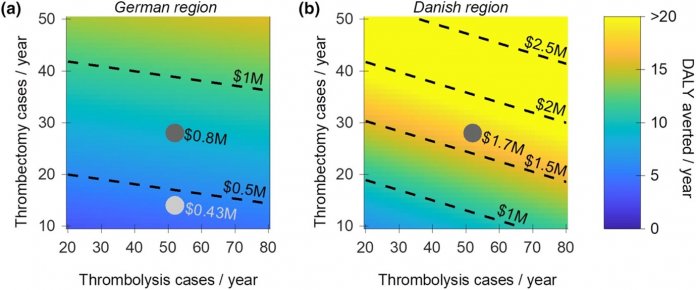
(Bild: Plan D)
In der deutschen Region kommen wir dabei auf etwa 9.4 DALY, in der dänischen auf 17.7 DALY pro Jahr. Nun kann man sich fragen, ob sich die Kosten rechnen. Da gibt es für jedes Land einen Schwellenbetrag. Dabei hat man sich darauf geeinigt, was der Effekt eines DALY kosten darf. Wenn man diesen Schwellenbetrag mit der Anzahl der DALY multipliziert, weiß man, was das maximale Budget ist, das einer MSU im Jahr bewilligt würde. In der untersuchten deutschen Region Ostholstein wären das 800.000 Dollar – sicherlich zu wenig wäre. In der dänischen Region kommen wir auf 1,7 Millionen Dollar, das kommt demgegenüber ganz gut hin.
Warum beantragen Sie für Ihre Region keine MSU?
Weil ich deren Einsatz mit den Zahlen im Moment nicht gut begründen kann. Mit 800.000 US-Dollar pro Jahr bekommen wir sicher keine MSU finanziert, da der Effekt einfach nicht groß genug ist. Im Gegensatz zur dänischen Partnerregion mit zentralisiertem System ist die Klinikdichte in unserer Region sehr hoch.
Letzten Satz zu Plan D im ersten Absatz ergänzt.
(mack [8])
URL dieses Artikels:
https://www.heise.de/-9712418
Links in diesem Artikel:
[1] https://pubmed.ncbi.nlm.nih.gov/35129584/
[2] https://www.plan-d.com/de/cases/mit-daten-leben-retten
[3] https://pubmed.ncbi.nlm.nih.gov/33528537/
[4] https://pubmed.ncbi.nlm.nih.gov/34496173/
[5] https://onlinelibrary.wiley.com/doi/epdf/10.1111/ene.16298
[6] https://www.interreg5a.eu/
[7] https://www.plan-d.com/de
[8] mailto:mack@heise.de
Copyright © 2024 Heise Medien